出生前診断(新型出生前診断 NIPT)は、妊娠10週目以降に受けられる血液検査で、胎児の染色体異常を高確率で判別できる検査です。母体に負担が少なく、非侵襲的に行える点は大きなメリットですが、結果によっては中絶を含む難しい判断を迫られる可能性があり、精神的な負担は少なくありません。また、費用は全額自己負担となるケースがほとんどで、10万円を超えることも多いため、経済的な検討も必要です。「受けなかったことを後悔した」という声がある一方で、受けたことで不安が増した声もあり、判断は個別的です。
本記事では、出生前診断を受ける割合やタイミング、わかる病気、メリット・デメリットまで具体的に紹介し、受けるべきかどうかを考える一助となる情報をお届けします。
新型出生前診断(NIPT)とは?
新型出生前診断(NIPT)とは、妊娠中の母体から採取した血液を分析し、胎児の染色体異常のリスクを調べる非侵襲的な検査です。従来の出生前診断と比べて安全性と精度が高く、早期の妊娠10週から実施可能な点が特徴です。
この検査が注目されるのは、母体への負担が少なく、染色体異常の有無を高精度に把握できるからです。例えば21トリソミー(ダウン症候群)では検出率が99%以上とされており、不安を軽減したい妊婦にとっては大きな判断材料となります。
また、検査結果が出るまでの期間が短く、出産や今後の生活設計を早めに考える手助けにもなります。これにより、精神的なゆとりや家族間での話し合いの時間が確保される点も、多くの妊婦に支持されている理由の一つです。
したがって、新型出生前診断(NIPT)は、安心して妊娠生活を送るための現代的な選択肢として広がりつつあります。
新型出生前診断(NIPT)でわかる病気
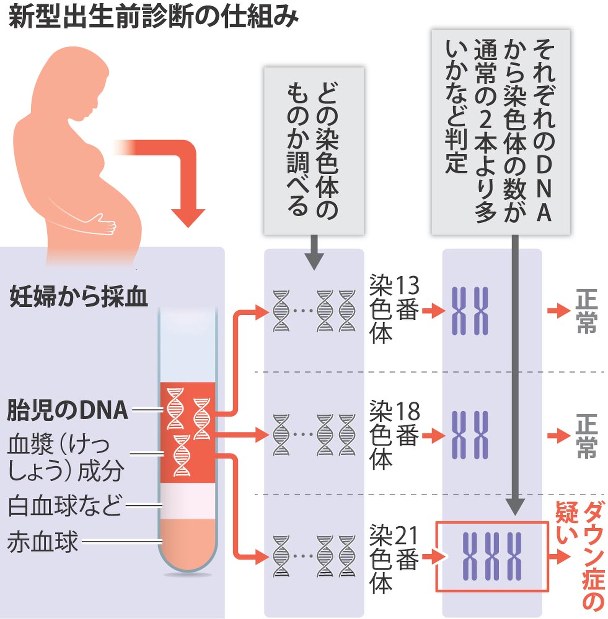
NIPTで検査できるのは、主に胎児の染色体数の異常による病気です。もっとも多く知られているのは21トリソミー(ダウン症候群)、18トリソミー(エドワーズ症候群)、13トリソミー(パトウ症候群)です。これらは出生後の生活に大きな影響を与える可能性があるため、妊娠中の早い段階で情報を得ることには意味があります。
この検査では、胎児のDNAが微量に含まれる母体の血液を解析することで、染色体の過不足を検出します。従来の羊水検査や絨毛検査に比べて、流産のリスクが極めて低い点がNIPTの大きな特長です。
また、一部の検査機関では性染色体の異常や微小欠失症候群などの検出にも対応しており、より詳細な遺伝情報を知ることも可能になっています。
そのため、NIPTは胎児の健康状態を早期に把握し、出産に向けた準備を整えるうえで、有力な情報源となっています。
新型出生前診断(NIPT)と胎児スクリーニングとの違い
| 胎児スクリーニング | 新型出生前診断(NIPT) | |
|---|---|---|
| 方法 | 超音波で観察 | 母体の血液を採取してDNA解析 |
| 調べられる内容 | 発育や形態の異常(外見) | 染色体異常の可能性 |
| 検査時期 | 妊娠11〜14週ごろ | 妊娠10週以降 |
| 精度 | 異常を推定するスクリーニング | 高精度で異常の可能性を判定 |
| 特徴 | 胎児の外見や動きを確認 | 目に見えない異常も検出可能 |
胎児スクリーニングは、超音波を使って胎児の発育や形態の異常を確認する検査です。首の後ろのむくみや心臓、手足の骨の長さなど、身体的な異常を推定するのに役立ちます。ただし、あくまで外見的な判断にとどまるため、染色体の情報までは調べられません。
一方で、NIPTは母体の血液に含まれる胎児由来のDNAを解析します。視覚では捉えきれない染色体異常の可能性も判断できるため、根本的に異なる仕組みの検査だといえます。胎児の形や動きではわからない異常を検出できる点が、NIPTの大きな特徴です。
新型出生前診断(NIPT)と羊水検査との違い
| 新型出生前診断(NIPT) | 新型出生前診断(NIPT) | |
|---|---|---|
| 方法 | 母体の血液を採取してDNA解析 | 羊水を採取し、胎児の染色体を直接調べる |
| 検査の性質 | スクリーニング(可能性を調べる) | 確定検査(確実に調べる) |
| 精度 | 高いが確定ではない | 非常に高い(確定診断) |
| 母体へのリスク | ほぼなし | 流産などのリスク(約1/1,000) |
| 実施時期 | 妊娠10週以降 | 妊娠15週以降 |
羊水検査は、母体の腹部から針を刺し、羊水を採取して胎児の染色体を直接調べる確定的な方法です。検査精度は高く、ダウン症候群やエドワーズ症候群など、NIPTで陽性とされた結果を確実に確認するために使われます。
ただし、流産などのリスクを完全に避けることはできません。実際、1,000件に1件程度の割合で合併症が報告されています。NIPTはあくまで非確定的なスクリーニング検査ですが、母体に対する安全性が高いことが大きな利点です。
新型出生前診断(NIPT)と絨毛検査との違い
| 新型出生前診断(NIPT) | 絨毛検査 | |
|---|---|---|
| 方法 | 母体の血液を採取してDNA解析 | 胎盤(絨毛)の一部を採取して染色体を解析 |
| 検査の性質 | スクリーニング(可能性を調べる) | 確定検査(確実に調べる) |
| 実施時期 | 妊娠10週以降 | 妊娠10〜12週ごろ |
| 精度 | 高いが確定ではない | 非常に高い(確定診断) |
| 母体へのリスク | ほぼなし | 流産・感染のリスク(約0.3〜1%) |
絨毛検査も確定診断のひとつで、胎盤の一部を採取して染色体異常を調べる方法です。妊娠10週から12週ごろに実施でき、羊水検査よりも早期に結果が得られるという点が特徴です。
ただし、絨毛検査にも一定のリスクがあり、流産や感染などの可能性は完全に排除できません。NIPTと比べると、身体への負担が大きいという点は否めません。検査のタイミングや結果の確実性、母体の健康状態をふまえて慎重に判断することが求められます。
新型出生前診断(NIPT)とクアトロテストとの違い
| 新型出生前診断(NIPT) | クアトロテスト | |
|---|---|---|
| 方法 | 母体の血液を採取しDNAを解析 | 母体の血液を採取しホルモン・タンパク質の濃度を測定 |
| 検査の性質 | スクリーニング(確率判定だが精度が高い) | スクリーニング(確率判定だが精度は低め) |
| 実施時期 | 妊娠10週以降 | 妊娠15〜18週ごろ |
| 精度 | 高い(偽陽性・偽陰性が少ない) | NIPTより低い(誤差が大きい) |
| 特徴 | 染色体の情報を直接解析できる | 統計的なリスク予測にとどまる |
クアトロテストは、妊娠中期に行う非確定的な血液検査で、母体血中のホルモンやタンパク質の濃度から胎児の異常の可能性を統計的に予測します。測定する成分は4種類で、その組み合わせからリスクを評価します。
ただし、検査結果はあくまでも「確率」による予測であり、陽性であっても異常がないこともあります。また、陰性だからといって絶対に安心というわけではありません。精度の面ではNIPTの方が高く、クアトロテストの代替としてNIPTを選ぶ妊婦も増えています。
新型出生前診断(NIPT)とコンバインド検査との違い
| 新型出生前診断(NIPT) | コンバインド検査 | |
|---|---|---|
| 方法 | 母体の血液を採取してDNA解析 | 血液検査+超音波検査を組み合わせ |
| 検査の性質 | スクリーニング(精度が高い) | スクリーニング(精度はやや低い) |
| 実施時期 | 妊娠10週以降 | 妊娠11〜13週ごろ |
| 精度 | 高い(偽陽性・偽陰性が少ない) | NIPTより低い |
| 特徴 | 染色体の異常を直接解析できる | 早期にリスクを推定できるが、数値の信頼性は限定的 |
コンバインド検査は、妊娠初期に行うスクリーニング検査で、血液検査と超音波検査を組み合わせて胎児の染色体異常のリスクを評価します。妊娠11〜13週ごろに実施されることが多く、比較的早期の診断が可能です。
この検査も確定的なものではなく、あくまでリスク評価にとどまります。検出率もNIPTに比べてやや低く、数値の信頼性にも差があります。そのため、コンバインド検査でリスクが高いとされた場合、追加でNIPTや確定検査を勧められることがあります。
そもそも染色体疾患とは?
染色体疾患とは、染色体の数や構造に異常が生じたことで起こる先天的な疾患を指します。人間の細胞には46本の染色体が存在し、そのうち44本が常染色体、残る2本が性染色体です。染色体には、生命を維持するために欠かせない遺伝情報が含まれており、数や構造に誤りがあると、胎児の成長や発達にさまざまな影響を及ぼします。
代表的な疾患には、「21トリソミー(ダウン症候群)」や「18トリソミー(エドワーズ症候群)」、「13トリソミー(パトウ症候群)」などがあります。これらはいずれも染色体が1本多くなる「数的異常」に分類され、受精の際や細胞分裂の過程で偶発的に発生します。
染色体疾患は、誰にでも起こりうる自然な現象であり、親の生活習慣や過去の病歴と直接的な因果関係があるわけではありません。また、染色体疾患の中には出産前に判明するものもあれば、出生後の検査で初めて明らかになるケースもあります。
このような疾患を事前に知るために、新型出生前診断(NIPT)を含む検査が用いられています。特に非侵襲的なNIPTは、妊婦の血液から胎児のDNAを解析し、染色体疾患の可能性を高精度で評価できる手段として注目されています。
母体の年齢により染色体疾患の割合が増える
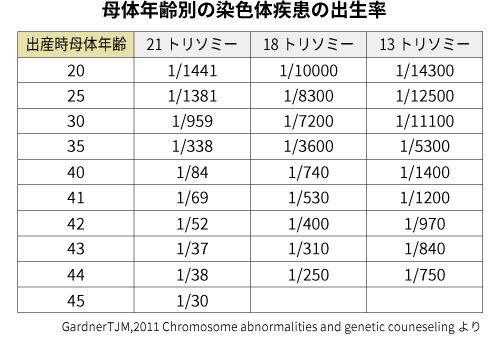
画像引用元:母体年齢別の染色体疾患の出生率
染色体疾患の発生頻度は、母体の年齢が上がるにつれて増加することが明らかになっています。特に35歳を超えると、そのリスクは統計的に有意に上昇します。これは、加齢により卵子の染色体分配機能が低下し、受精の際に異常が起こる確率が高まるためとされています。
具体的な数字で見ると、21トリソミー(ダウン症候群)の発症率は、20代の妊婦で約1,000人に1人程度ですが、35歳では約350人に1人、40歳では約100人に1人まで増加するとされています(※参考:ヒロクリニックNIPT統計資料)。このデータからも、加齢とともに染色体疾患のリスクが高まる傾向は明確です。
一方で、若年層の妊婦であっても染色体異常がまったくないわけではありません。統計的には、30歳未満の妊婦からも一定数の染色体異常が見つかっており、すべての妊婦にリスクがあることが分かります。そのため、年齢だけでリスクを判断するのではなく、正確な情報をもとに、個々の状況に応じた判断が必要です。
染色体疾患の検出は、医療技術の進歩によりより早期に、安全に行えるようになってきました。NIPTはその代表的な例であり、妊娠10週以降に受けることができ、かつ母体への負担が少ない点が大きな利点です。検査を受ける際には、遺伝子カウンセリングも併せて受けることで、結果に対する理解を深めた上で、今後の選択につなげることが可能です。
21トリソミー(ダウン症候群)の特徴
21トリソミー(ダウン症候群)は染色体異常の病気で、日本ではおよそ500人に1人の割合でみられます。
成長や運動能力の発達に遅れが見られることがあり、具体的には、はいはいや歩き始めが遅くなる傾向があります。知的発達の遅れも認められますが、その程度は人によって大きく異なるのも特徴です。
また、筋肉の緊張が弱く、動作がゆっくりになることもあります。顔つきには、鼻が低い、目がつり上がっているといった特徴が見られ、身長も平均より低いことが多いです。 先天性の心臓病や消化器系の疾患、視力や聴覚の問題を併発することもあります。
母親の年齢が高いほど発生率は上がります。平均寿命は60歳を超えており、医療や教育の進歩によって、支援を受けながら社会で生活していく人が増えています。
18トリソミー(エドワーズ症候群)の特徴
18トリソミー(エドワーズ症候群)は、出生する乳児約8,000人に1人の割合で見られる染色体の病気です。多くの場合、出生前から成長に問題が見られ、生まれつき様々な病気を抱えていることが多いです。特に、心臓や消化器の異常、呼吸や嚥下が難しいといった症状がよくあります。
知的発達の遅れも大きく、顔つきにも特徴が現れます。例えば、口や顎が小さい、後頭部が突き出ているなどが見られます。また、手足にも特徴があり、強く手を握りしめていたり、内反足であることも多いです。高齢出産の場合、発生率は上がるとされています。予後は厳しく、70%は流産や死産に至り、出生した場合でも1年後の生存率は10〜30%程度です。
まれに長期生存する例もありますが、ほとんどの場合、医療的ケアが不可欠となります。
13トリソミー(パトウ症候群)の特徴
13トリソミー(パタウ症候群)は、染色体の病気で、およそ8千人から1万2千人に1人の出生した乳児に発生します。重い症状がいくつか出るのが特徴です。
この病気を持つ赤ちゃんは、成長や知的発達が遅れがちで、生まれつき心臓病や腎臓、消化器などに異常が見られる場合があります。
顔つきは、目が小さめだったり、顎が小さかったり、両目の間隔が狭いなどの特徴があり、口唇口蓋裂を伴うこともあります。手足には、指が多い、指が重なっている、内反足といった異常が見られることも。お母さんの年齢が高いほど、発生率は上がると言われています。
残念ながら、症状は厳しく、9割以上が流産や死産となります。生まれてきても、1年以内に亡くなる割合が5~10%程度です。ただし、まれに医療的ケアを受けながら数年以上生きられる方もいらっしゃいます。
新型出生前診断(NIPT)を受けるメリット
新型出生前診断(NIPT)を受けることは、妊娠初期に胎児の染色体異常の有無を高精度で把握できる点で、多くの妊婦にとって安心材料となり得ます。特に高齢出産を控える方や過去に異常のリスクを指摘されたことがある方にとっては、事前に情報を得ることで出産後の生活設計を冷静に考える余裕が生まれます。
高い検査精度と母体への安全性
NIPTは従来の出生前診断とは異なり、母体の血液を採取するだけで胎児の染色体異常を調べることができる非侵襲的検査です。具体的には、ダウン症候群(21トリソミー)や18トリソミー、13トリソミーなどの重篤な先天異常の検出に特化しており、感度・特異度ともに99%前後と高い信頼性を誇ります。また、羊水検査のように針を刺す必要がないため、流産や母体の感染症などのリスクがありません。
早期意思決定を可能にする
検査は妊娠10週以降から受けられるため、異常が判明した場合でも早い段階で家族と話し合う時間が持てる利点もあります。仕事や育児、生活の見通しを早めに立てたい人にとって、出産に向けた選択肢を広げられるのは大きなメリットといえるでしょう。医療機関によっては、陽性結果の際には遺伝カウンセリングや精密検査への紹介もスムーズに行われます。
このように、新型出生前診断(NIPT)は「安心して出産に臨む準備をするための情報」として、多くの妊婦に選ばれています。
新型出生前診断(NIPT)を受けるデメリット
新型出生前診断(NIPT)を受けることには一定のデメリットも存在します。検査の性質上、結果を受け止める心理的負担や、倫理的ジレンマに直面する可能性もあり、事前の理解と覚悟が必要です。
検査の限界と誤解されがちな精度
いくら精度が高いとはいえ、NIPTは「診断」ではなく「スクリーニング検査」であることを忘れてはいけません。陽性の場合でも確定診断ではなく、追加で羊水検査などを受ける必要があります。また、陰性であってもまれに見落としが起こることがあり、「100%の安心」は得られません。精度の高さがかえって誤解を生み、過信してしまうケースも少なくありません。
結果によっては強いストレスや葛藤が生まれる
陽性判定を受けた場合、出産を継続するか中絶するか重い決断を迫られることもあります。このような判断は、短期間で行わなければならないことが多く、精神的なプレッシャーは計り知れません。「知ってしまったがゆえに後悔した」と語る人もおり、心の準備ができていないまま検査を受けたことがストレスの引き金となる場合もあります。
NIPTは有用な検査である一方で、精神面や倫理的な側面への配慮が欠かせない検査でもあります。
新型出生前診断(NIPT)を受ける割合はどのくらい?受けるべきか?
新型出生前診断(NIPT)は、近年注目される出生前検査のひとつですが、実際に受検する人はどの程度いるのでしょうか。また、どのような理由から「受けるべき」と考える人がいるのでしょうか。ここでは、統計データをもとにNIPTの受検率を解説し、その背景にある多様な考え方を中立的な立場からご紹介します。
新型出生前診断(NIPT)を受ける割合
NIPTを実際に受ける妊婦は年々増加傾向にあります。ヒロクリニックの統計によれば、日本国内のNIPTの受検件数は年間で約13万件に達しており、出生数(2022年:約77万人)に対して約17%がNIPTを受けている計算になります。
さらに、PR TIMESによる調査(2022年)では、30代後半から40代の妊婦ではNIPTの受検意向が約7割と高いことがわかっています。特に35歳以上のいわゆる「高齢出産層」では、胎児の染色体異常リスクが上昇することから、NIPTを検討する割合が高くなる傾向にあります。
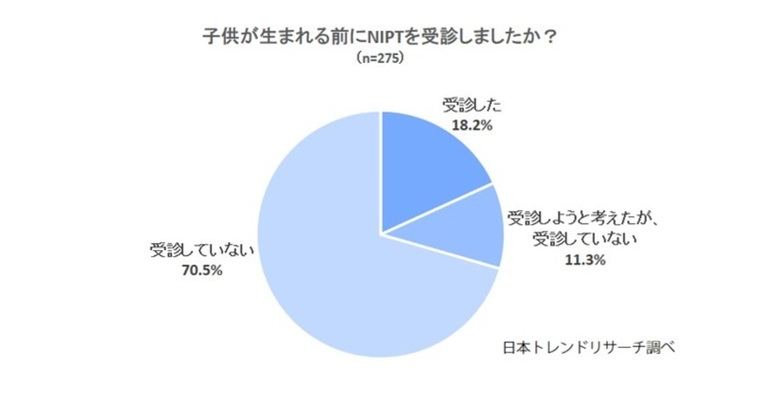
※PR TIMESより「NIPT(新型出生前診断)受検に関する意識調査」
これらのデータから、多くの妊婦が「胎児の状態を早期に把握したい」「万が一に備えておきたい」などの思いからNIPTの受検を選択していることが読み取れます。
新型出生前診断(NIPT)を受けるべきだと考える人の理由
NIPTを「受けるべき」と考える背景には、いくつかの合理的な理由があります。まず、染色体異常の早期発見によって、必要に応じた医療的準備や出生後のサポート体制の構築ができる点が挙げられます。特にダウン症などの代表的な異常が妊娠中にわかることで、出産後の育児体制を検討しやすくなるという声は多く見られます。
また、出生後に障がいがわかった場合の心身的・経済的な負担を事前に軽減できる考えから、予測可能性を重視する方がNIPTを支持する傾向があります。
一方で、「受けるべきではない」とする声も存在します。主な理由としては、「検査結果によって妊婦や家族が精神的に追い込まれる可能性があること」や「命の選別につながる倫理的課題への懸念」などが挙げられます。
このように、NIPTを受けるかどうかの判断には個人の価値観や家庭の事情が深く関わっており、医師や遺伝カウンセラーとの十分な相談が大切です。
検査を受ける前に必ずパートナーと遺伝子カウンセリングを受けるべき
新型出生前診断(NIPT)は、妊婦の血液から胎児の染色体情報を調べる検査です。精度が高く、身体への負担も少ないため、選択する人が増えています。しかし、陽性結果が出た場合の判断や、その先にある選択はとても繊細で複雑です。
検査を受ける前には、遺伝子カウンセリングを受けておくことが欠かせません。このカウンセリングでは、検査の精度や限界、異常が見つかった際の選択肢などが具体的に説明されます。事前に正確な情報を得ることで、不安を和らげ、冷静に向き合える環境が整います。
また、妊婦本人だけでなく、パートナーと共にカウンセリングを受けることが望ましいです。出生前診断の結果は、家庭の在り方や将来の生活にも深くかかわるため、一方的な判断ではなく、話し合いながら決めていくことが大切です。
遺伝子カウンセリングは、妊婦や家族が自分の価値観を尊重しながら、納得できる選択をするための準備の場です。受けるかどうかを判断する際には、必ず専門家の説明を受けたうえで、落ち着いて考える時間を持つようにしましょう。
新型出生前診断(NIPT)の今後の課題
NIPTは、母体への負担が少なく精度も高い検査として注目されています。
一方で、医療体制や地域格差、社会的な受け止め方など、まだ多くの課題も残されています。
ここでは、今後とくに重要となる3つのポイントについて見ていきましょう。
遺伝カウンセリングの質と体制
NIPTは妊婦が必ず受ける検査ではなく、希望に応じて選択されます。
そのため、検査前後には十分な説明と相談の場が欠かせません。しかし、施設ごとにカウンセリングの実施体制や内容には差があります。
対面形式のほか、電話やメール対応にとどまるケースもあり、安心して判断できる環境が整っていない場合もあります。
今後は、どの施設でも質の高い遺伝カウンセリングを受けられるよう、体制の標準化と人材育成が課題です。
認定施設の地域格差
日本ではNIPTを行う認定施設が限られており、都市部に集中しています。
そのため、地方在住の妊婦が検査を希望する場合、長距離移動を余儀なくされることがあります。
実際に、11県では認定施設が1つもなく、非認定施設も存在しない地域もあります。
この地域格差は、妊婦や家族の選択肢を狭める大きな要因となっています。
誰もが住む場所に関係なく平等に検査を受けられる環境整備が求められています。
社会的受け止めと倫理的課題
出生前検査が広まる一方で、病気や障害を持つ子どもや家族への偏見が強まる懸念もあります。「検査を受ける・受けない」という選択や、その結果に向き合う妊婦やパートナーの葛藤は大きなものです。
こうした責任を個人だけに背負わせるのではなく、社会全体で支える仕組みが重要です。安心して子どもを産み育てられる環境づくりと、命のあり方を尊重する倫理的な議論が欠かせません。
新型出生前診断(NIPT)にかかる費用
新型出生前診断(NIPT)には保険が適用されず、基本的に全額自己負担となるため、決して安い検査とは言えません。経済的な負担は家庭によって大きく異なり、費用の高さが受検をためらう要因になるケースもあります。
NIPTの費用が高額になるのは、検査に用いる技術や施設によって費用に幅があるためです。具体的には、検査内容や実施する医療機関によって3万〜25万円程度と幅広く、平均すると10万円前後が一般的な相場とされています。また、検査の内容によって費用が変わることもあります。例えば、21トリソミー(ダウン症)のみを調べる基本的な検査であれば比較的安価で済みますが、13トリソミーや18トリソミーを含む複数の染色体異常を調べる検査や、性別判定を希望する場合などは、追加料金が発生することがあります。
さらに、認可施設と無認可施設でも費用や検査の質、カウンセリング体制に違いがあります。認可施設では遺伝カウンセラーによる事前説明やサポートが充実しており、その分費用が高めに設定されています。一方で、無認可施設では比較的安価に検査を受けられる反面、サポート体制や精度、信頼性に不安が残る場合もあります。
実際に受検を検討する際は、検査の種類や含まれる項目、アフターフォローの有無などをしっかり確認し、料金の内訳まで把握したうえで比較検討することが大切です。安さだけで判断せず、自分たちにとって最も安心できる選択肢を選ぶことが後悔のない検査につながります。
新型出生前診断(NIPT)は高額な費用がかかる検査ですが、それによって得られる安心感や判断材料の価値も無視できません。費用だけに目を向けるのではなく、検査の意義と家族にとっての意味を総合的に考えたうえで、納得のいく選択をすることが大切です。
新型出生前診断(NIPT)に関するよくある質問
新型出生前診断(NIPT)は、母体の血液から胎児の染色体異常の可能性を調べる、非侵襲的かつ高精度な検査として近年注目されています。しかし、検査の仕組みや受けられる場所、実施の是非、中絶に関する判断など、分かりづらい点も多く、不安や疑問を抱える方が少なくありません。ここでは、特に多く寄せられる質問を詳しく解説します。
新型出生前診断(NIPT)はどこで受けられる?
NIPTは、主に「認可施設」と「無認可施設」の2つの医療機関で受けることができます。認可施設とは、厚生労働省が定めるガイドラインに基づき、学会から正式に認定された病院や大学附属医療機関のことを指します。これらの施設では、対象が高年齢妊娠や染色体疾患の家族歴がある方などに限定される一方で、遺伝カウンセラーによる事前・事後の十分な説明や支援が受けられるのが特徴です。
一方、民間のクリニックなどが運営する無認可施設でもNIPTを実施しており、誰でも受けやすいメリットがあります。ただし、検査の精度や陽性時の対応(羊水検査など)に差が出ることもあるため、受診前にその施設の検査体制やサポート内容をよく調べておくことが大切です。安心して検査を受けるためにも、医療機関の選択は慎重に行いましょう。
新型出生前診断(NIPT)は任意?
NIPTは公的に義務付けられている検査ではなく、あくまで任意の選択肢です。そのため、妊婦自身の意思によって受けるか否かを判断することになります。医師から説明を受ける場合もありますが、必須ではありません。強制ではないからこそ、「なぜ受けるのか」「結果をどう受け止めるのか」などの目的や意義を自身で理解した上で判断することが求められます。
特に、NIPTは結果によって妊婦の精神的負担が増すこともあるため、「知ること」に対する覚悟も必要です。検査の選択には、パートナーや家族との話し合いも大切であり、一人で抱え込まず、納得した形で選ぶことが大切です。
新型出生前診断(NIPT)を受けて後悔した理由は?
一部の方は、NIPTを受けた後に「受けなければよかった」と後悔するケースもあります。その理由として多いのが、「陽性反応が出て不安になったが、結局異常がなかった」「検査結果に振り回され、妊娠期間が不安だらけになった」「結果を受け止めきれなかった」など、精神的なストレスに関わります。
また、検査前に想定していなかった問題、例えばパートナーとの意見の違いや、中絶の選択を迫られる葛藤などが発生し、そのプロセス自体を辛い記憶として捉える方もいます。こうした後悔を防ぐには、検査の目的や意義を事前に明確にし、結果をどう活かすかを家族で話し合っておくことが大切です。
新型出生前診断(NIPT)はいつまで受けられる?
NIPTは一般的に、妊娠10週から受検可能とされています。多くの施設では、妊娠15週~20週頃までに受けることを推奨していますが、正確な時期は施設ごとに異なるため、受検予定の医療機関に確認が必要です。検査には母体の血液採取が必要なため、日程には余裕を持って計画を立てる必要があります。
特に、陽性反応が出た際には追加検査(確定診断)に時間を要するため、検査を希望する場合はなるべく早期に予約・相談することが勧められます。出産準備が本格化する前に、冷静かつ客観的な判断を行えるようにしておくことが理想的です。
新型出生前診断(NIPT)を受けたあとに中絶を選ぶ人もいる?
残念ながら、NIPTの結果によって胎児に重大な染色体異常が見つかった場合、一部の人が中絶を選択することがあります。これは決して軽い決断ではなく、妊婦本人とその家族が深く悩み、苦しんだ末の判断です。NIPTは中絶を前提とした検査ではありませんが、陽性反応が出た際には、「この先どうするか」を考えなければならない現実が突きつけられます。
そのため、検査前には「陽性だった場合、どう向き合うか」までを想定しておくことが大切です。最近では、陽性結果が出た人を支援するカウンセリング体制も整ってきており、信頼できる医師や相談機関と連携することが、後悔のない選択につながります。
新型出生前診断(NIPT)とSDGsの関係
新型出生前診断(NIPT)は、SDGs(持続可能な開発目標)の達成にもつながる医療技術のひとつとして注目されています。とくに、健康と福祉、ジェンダー平等、質の高い医療アクセスなどの観点から、SDGsの理念と深く結びつきます。
NIPTとSDGs3「すべての人に健康と福祉を」
NIPTは、妊婦の血液から胎児の染色体異常のリスクを判定する非侵襲的な検査であり、母体や胎児への負担を最小限に抑えつつ、早期に大切な情報を得られる点で医療の質を高める取り組みといえます。これはSDGsの目標3「すべての人に健康と福祉を」に対応します。妊娠・出産の安全性を高め、出生後の医療計画や生活環境の整備にもつながることから、より持続可能な社会づくりに貢献しています。
NIPTとSDGs5「ジェンダー平等を実現しよう」
NIPTはパートナーや家族とともに選択・判断を行う場面が多いため、女性一人に決断を委ねない医療体制が求められます。この点は、SDGs目標5「ジェンダー平等を実現しよう」にも通じています。選択の自由と尊厳を尊重するカウンセリングの導入や、パートナーとの対話を促進する仕組みは、女性が主体的に医療と向き合える社会の実現に繋がります。
NIPTとSDGs5「人や国の不平等をなくそう」
さらに、すべての人に公平な医療を提供する意味では、NIPTの費用や実施体制の見直しもSDGsの観点で大切です。現在、NIPTは多くの施設で自費診療となっており、10万円以上の費用がかかるケースもあります。経済的なハードルが検査の機会均等を妨げている現状は、目標10「人や国の不平等をなくそう」に反する部分も含んでいます。今後は公的支援や保険適用など、誰もが必要な医療にアクセスできる制度の整備が課題となります。
NIPTとSDGs16「平和と公正をすべての人に」
厚生労働省は「出生前検査に関する基本的考え方」の中で、倫理的配慮や支援体制の整備の必要性を明記しており、これは目標16「平和と公正をすべての人に」にも関係しています。知る権利と知らない権利の両立、検査結果をどう受け止めるかの選択を支える社会的基盤づくりは、SDGsの理念である「誰一人取り残さない」を体現します。
このように、NIPTは単なる医療技術にとどまらず、社会の在り方や個人の尊厳に深く関わります。技術の進化を持続可能な未来の実現につなげるためにも、医療、行政、社会全体が連携し、公平性と倫理性を備えた制度運用を進めることが求められています。
まとめ
新型出生前診断(NIPT)は、妊娠中に胎児の染色体異常の可能性を知ることができる先進的な検査で、母体への負担が少なく高精度である点が大きなメリットです。早期に情報を得られることで、出産や育児に向けた準備の参考になります。
一方で、検査結果による中絶の検討や精神的負荷、費用や倫理的な葛藤もあり、受検の判断は家庭や価値観に応じた自己決定が重要です。NIPTの情報を正しく理解し、家族や医療者と十分に話し合ったうえで、納得できる選択をすることが大切です。
 NEXT WELLNESS
NEXT WELLNESS 